Il Disturbo Post traumatico da Stress (Post Traumatic Stress Disorder, PTSD) è una sindrome che si manifesta a seguito di un evento traumatico che ha coinvolto la persona in prima persona oppure in seconda persona, oppure in modo collettivo. Si tratta di un evento che ha messo la persona in grave pericolo di vita: calamità naturali, guerre, violenze fisiche e sessuali.
La caratteristica principale del Disturbo Post traumatico da Stress è che l’evento traumatico non è stato elaborato correttamente dalla memoria, per questo motivo può ripresentarsi alla mente del soggetto in correlazione a uno stimolo esterno o interno. Il soggetto è così vittima di una memoria intrusiva che lo costringe ad una rivisitazione inconscia del trauma scatenando effetti analoghi all’evento originario.

Photo by Artturi Jalli on Unsplash
I sintomi del Disturbo Post traumatico da Stress sono evitamento, depressione, memorie intrusive, ipervigilanza, rabbia difensiva per situazioni apparentemente neutrali.
In questo articolo
La qualità del sonno come anticipatore del Disturbo Post traumatico da Stress

Photo by Krista Mangulsone on Unsplash
Nella diagnosi del Disturbo Post traumatico da Stress uno dei predittori è proprio il disturbo del sonno.
Il sonno ha un’importante funzione di rimodulazione del vissuto emozionale.
Quando il sonno è disturbato anziché agire beneficamente per il soggetto tende ad acuire il problema, in questo caso correlato al PTSD.
Il sonno viene misurato registrando l’attività delle zone cerebrali, nello specifico: zona temporale, frontale e occipitale. Elettrodi sono posti sullo scalpo del soggetto misurano i cicli di differenza di potenziale, che avvengono come scariche tra i neuroni di una determinata zona.
Durante la veglia si registrano cicli di onde di 20-25 Hz (cicli al secondo), durante il sonno REM da 4 a 8 Hz, durante il sonno non REM da 0,5 a 8 Hz.
Il sonno si suddivide in un due parti che si alternano ogni 90 minuti:
- REM (Rapid Eye Movement) caratterizzato da movimenti rapidi oculari
- non REM caratterizzato da onde lente SWS, Slow Sleep Wave
Il disturbo post traumatico da stress altera soprattutto il sonno REM innescando un circolo vizioso anche a coinvolgere il sonno non REM.
Il sonno non REM caratterizzato da onde Delta mette in contatto neuroni anche molto distanti tra loro.
Un sonno disturbato, durante la diagnosi di Disturbo Post traumatico da Stress, può essere un predittore della sindrome anche dopo 4-6 mesi dalla comparsa della sintomatologia.
La PET, Tomografia a emissione di positroni, è la tecnologia di elezione per lo studio del sonno.
Il funzionamento della PET è basato sull’inoculazione in vena di un positrone (particella antielettrone ha carica elettrica +1, uguale e opposta all’elettrone) che viaggia all’interno di una molecola.
Il principio su cui si basa la PET è legato al metabolismo cerebrale, ovvero quelle aree più attivate sono le aree che consumano più ossigeno.
La molecola con cui viaggia il positrone viene attratta nelle zone caratterizzate da una maggiore attività cerebrale (ci sono 350 molecole per 350 studi funzionali diversi).
PET – Tomografia Computerizzata a Emissione di Positroni
La molecola una volta superata la barriera ematoencefalica entra in relazione con il neurone, il positrone emette un raggio di luce che viene captato dalla struttura a cristalli posta intorno alla testa del soggetto. Successivamente attraverso un computer viene mostrata l’immagine cerebrale delle aree più attive in un determinato contesto.
Circa lo studio del sonno, esami PET hanno mostrato come durante il sonno REM la corteccia prefrontale risulti essere inibita, rispetto a una iperattivazione del sistema limbico.
L’attivazione del sistema limbico, principalmente dell’amigdala, può essere la causa di insonnia e incubi.
Durante il sonno REM è come se il cervello ripetesse gli stessi pattern di attivazione della situazione di veglia, quasi facesse un “ripasso” di quanto avvenuto durante la giornata. Il sonno REM ha un ruolo cruciale circa la memoria procedurale e dichiarativa, è quindi importante all’apprendimento di nuove abilità.
Il ruolo delle neocorteccia, amigdala e ippocampo
Il disturbo del sonno relativo al PTSD comporta una non integrazione della memoria traumatica. L’ippocampo, sede della memoria semantica, non riesce a trasferire correttamente l’informazione alla neocorteccia, sede della memoria associativa.
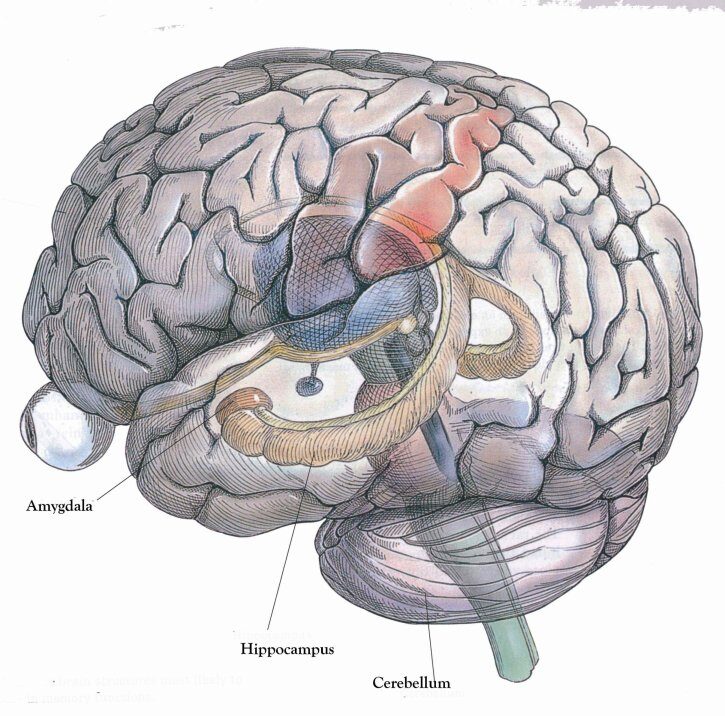
Ippocampo e amigdala
Quindi un qualsiasi evento può innescare un comportamento non legato alla situazione presente, ma che in realtà è strettamente collegato al trauma subito.
Ricordiamo che l’informazione di uno stimolo viaggia dalla neocorteccia all’amigdala, sede della memoria emozionale, che processa l’informazione confrontandola con quella in memoria, e alla fine fa scattare un comportamento.
Nel caso del Disturbo Post traumatico da Stress, una non corretta comunicazione tra neocorteccia, amigdala e ippocampo, può far scatenare comportamenti che ricordano l’evento traumatico.
Lo scambio di informazioni circa gli stimoli è continuo tra neocorteccia, amigdala e ippocampo. Durante la fase di veglia (onde Alfa, Beta 1 e Gamma, alta attività da 12 a 20 Hz) l’informazione circola dalla neocorteccia verso amigdala e ippocampo.
Nel sonno non REM (onde Delta 0,5-4 Hz), le onde lente (Slow Sleep Wave) trasferiscono le informazioni dall’ippocampo e amigdala nuovamente verso le neocorteccia.
Nella fase del sonno REM (onde Teta, 4-8 Hz) si ha il consolidamento delle informazioni nella neocorteccia. L’acetilcolina (neurotrasmettitore) in alto livello facilita l’apprendimento.
L’alterazione del sonno, porta a una riduzione di materia grigia nell’ippocampo, amigdala, giro del cingolo anteriore e lobo laterale, e danneggia la corretta integrazione dell’informazione appresa.
Resilienza e suscettibilità al trauma
Il trauma è un evento improvviso che altera in modo negativo l’equilibro omeostatico della psiche di un individuo.
L’etimologia di trauma è “ferita”, ad essere ferita in questo caso è la psiche, quando parliamo di psiche stiamo riferendoci alla totalità dell’individuo sia mente che corpo.
Quando il ghiaccio si rompe: nevrosi e psicosi

La psiche Anima, psiche, soffio, vento, coscienza, flusso, fiume, sono molti i sostantivi con cui da oltre duemila anni si cerca di rappresentare l’accadere della vita che “anima” l’essere umano,
Dalla suscettibilità al trauma potranno conseguire disturbi come: sindrome da disturbo post traumatico da stress (PTSD), disturbo dell’umore, della personalità, disturbo del comportamento alimentare, disturbo borderline, altre forme di nevrosi e psicosi.
Ciascuno di noi può essere più o meno suscettibile all’esordio patologico a seguito di trauma, la differenza sta nel grado di suscettibilità e di resilienza.
La resilienza al trauma
Per resilienza al trauma si intende la capacità di attuare strategie di coping al fine di rispondere in modo adattativo alle condizioni traumatiche, esibendo assenza di patologia.
La resilienza è costituita da:
- caratteristiche della personalità
- materiale genetico ereditato
- supporto ambientale
- intensità degli stimoli traumatici
In ogni caso le ricerche dimostrano comunque che anche la resilienza ha una soglia oltre la quale si diventa suscettibili agli eventi traumatici.
La resilienza unita alla soddisfazione della propria vita rappresentano una protezione di fronte agli eventi traumatici.
I correlati neurobiologici che coinvolgono la resilienza sono:
- la corteccia prefrontale
- il giro del cingolo anteriore
- l’insula
Essi costituiscono il salience network (network che valuta la salienza degli stimoli). Il salience network comunica da un lato con il sistema limbico (costituito da amigdala, ippocampo, ipotalamo) e dall’altro con le strutture sottocorticali.
Suscettibilità al trauma
Sempre a un livello neurobiologico la suscettibilità al trauma riguarda aree:
- ventrale tegmentale
- amigdala
- nucleo accumbens
- corteccia prefrontale
Si tratta di aree ricche di neuroni dopaminergici (ormone della gratificazione) che sono collegati a zone noradrenergiche (noradrenalina, neurotrasmettitore, prepara l’individuo all’attacco o alla fuga), aree ad alta valenza attenzionale.
Ipotalamo e l’ippocampo sono in stretta comunicazione, così nella maniera in cui l’ippocampo invia segnali all’ipotalamo questi rilascia o meno glucocorticoidi (ormoni steroidei) che a loro volta mediano il rilascio di cortisolo (ormone dello stress).
KUM! Festival 2020: La Cura, del Trauma

KUM! La Cura KUM! Festival dedicato a La Cura, andato in scena dal 16 al 18 ottobre 2020 presso La Mole (Ancona), ci ha lasciato una
La ricerca ha dimostrato come la sostanza grigia (densità neuronale) sia diversa in soggetti suscettibili e in soggetti resilienti al trauma.
I soggetti suscettibili al trauma presentano più sostanza grigia nell’amigdala e in generale nel sistema limbico.
Ad esempio: il meccanismo di reazione relativo al ritiro sociale, mostra una cronica attivazione del ippocampo che presenta più sostanza grigia. Mentre per i soggetti resilienti la sostanza grigia è maggiore nel salience network.
Quando parliamo di resilienza e di suscettibilità al trauma si parla anche di differenze morfologiche tra nodi e connettività cerebrale.
Per nodi si intendono quelle regioni che sono collegati a altre regioni, ovviamente regioni o nodi di neuroni.
La connettività invece può essere spiegata con alcune teorie come:
- la teoria dei grafi, la connettività dipende dal clustering (vicinanza dei nodi) e datanet (lunghezza del collegamento tra un nodo e l’altro)
- analisti statistica covariata, si analizza quanto le regioni siano correlate tra loro
- analisi del seme, dopo aver stabilito una zona del cervello come “seme”, si analizza quanto correla con altri semi
- analisi delle variabili indipendenti, indipendentemente da regioni e o semi, si analizza la densità in voxel (controparte tridimensionale del pixel, bidimensionale, che rappresenta l’unità dell’area) della sostanza grigia in correlazione alle regioni.
Strutture cerebrali coinvolte nel trauma
A livello neurobiologico il trauma coinvolge principalmente il sistema limbico costituito da: amigdala, ippocampo, ipotalamo, giro ippocampale e parte della corteccia cerebrale o neo-corteccia.
Il trauma può essere visto anche come una malattia della plasticità
La plasticità cerebrale è la capacità del nostro cervello di modificare in modo irreversibile le strutture che lo costituiscono, al fine di sviluppare un adattamento il più funzionale possibile all’ambiente che lo circonda. Il trauma è come se bloccasse questa capacità irrigidendo l’intero sistema neuropsicosomatico.
Il Tantra per un riassetto neuropsicosomatico

La mente come un colibrì è una bella analogia che Andrea Capellari ha utilizzato durante una lezione di introduzione al Tantra presso il Centro Mandala di Milano. Come il colibrì
L’evento traumatico è costituto da stimoli inaspettati, intensi, improvvisi, che rompono, fratturano (dai cui trauma), l’omeostasi psichica della persona.
La neocorteccia
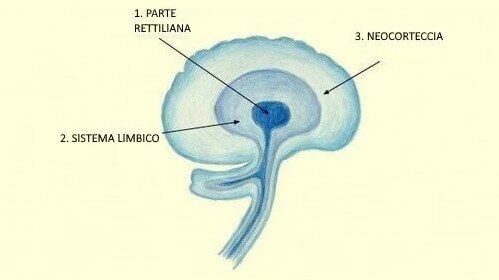
Neocorteccia, sistema limbico e cervello rettiliano
L’evento traumatico viene sempre percepito come un evento che mette a rischio la propria incolumità. Il trauma irrompe nella neo-corteccia che dovrebbe funzionare come filtro, e invade l’area del sistema limbico (zona predisposta al controllo emotivo).
Il trauma si struttura su una mancata capacità di elaborazione delle informazioni che provengono dagli stimoli traumatici e traumatizzanti.
Pertanto le informazioni non riescono ad essere processate, quindi evolvere in memoria semantica/dichiarativa (ippocampo), ma rimangono memorie emozionali e sensoriali (amigdala), memorie reattive, che si attivano con estrema facilità.
Nel trauma si riscontra una iperattivazione dell’amigdala e una ipoattivazione dell’ippocampo.
Il talamo
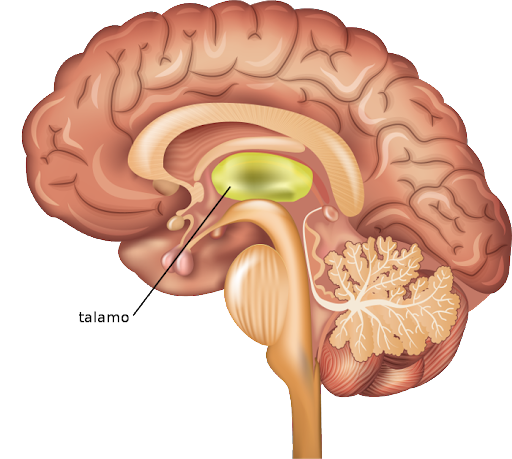
Talamo
Il talamo (centro deputato al controllo del sonno, della regolazione termica, delle risposte automatiche) svolge un’importante funzione di regolazione dell’omeostasi dell’organismo. Fa parte dell’asse ipotalamo-ipofisi-surrene, ha la funzione di attivare, nella zona surrenale, i glucocorticoidi (ormone dello stress) che mobilitano la risposta agli eventi stressanti per ripristinare la condizione di equilibrio.
Lo stress cronico produce una quantità eccessiva di cortisolo (principale ormone glucocorticoide) che a lungo andare porta a neurodegenerazione (morte neuronale) in strutture come l’ippocampo e ipotalamo.
Studi hanno dimostrato come anche il corpo calloso risenta dell’evento traumatico, il corpo calloso è una zona ricca di fibre nervose che contiene i due emisferi sinistro e destro. Il corpo calloso mette in comunicazione varie strutture cerebrali tra cui neo-corteccia e amigdala.
Il tempo del trauma
Quando il trauma avviene in età infantile si riscontra un’asimmetria del sistema limbico, il lato destro risulta più colpito, perché, rispetto al sinistro, si sviluppa prima (correlato neurobiologico della dissociazione).
Bambini abusati, maltrattati, mostrano una riduzione di volume cerebrale, con atrofia della corteccia e ampliamento dei ventricoli.
Network e funzioni alterate
Nel Disturbo Post traumatico da Stress (PTSD) altri correlati neurobiologici sono la corteccia mediale prefrontale, il giro del cingolo posteriore e l’insula.
La corteccia prefrontale mediale è quella parte del nostro cervello adibita ai processi cognitivi superiori, del discernimento, della valutazione, della cognizione. Media le informazioni emotive degli stimoli attraverso due importanti funzioni, quella relativa al meccanismo di abituazione e quella relativa al meccanismo di estinzione.
Il meccanismo di abituazione consente di depotenziare il carico emotivo di uno stimolo, processandolo a livello cognitivo lo stimolo avrà meno energia emotiva a carico dell’amigdala.
Il processo di estinzione consente poi di annullare definitivamente il carico emotivo trasformando uno stimolo potenzialmente stressante in uno di tipo neutro.
Ricordiamo come la corteccia frontale sia coinvolta, insieme al giro del cingolo anteriore, nel meccanismo della resilienza (salience network). Nel Disturbo Post traumatico da Stress, la corteccia prefrontale non è in grado di applicare questi fisiologici meccanismi a stimoli che ricordano il trauma, a causa dell’iperattivazione dell’amigdala, ma anche dell’insula.
L’insula è un’interfaccia tra gli organi di senso e le memorie dichiarative e emozionali (funzione di rappresentazione corporea delle emozioni). Si divide in insula anteriore e posteriore. L’insula posteriore comunica con il giro del cingolo posteriore in attività inerenti alla memoria visuospaziale. L’insula anteriore, in relazione con ippocampo, ipotalamo, amigdala e cingolo anteriore, è impegnata in memorie di tipo emotive.
Nel Disturbo Post traumatico da Stress anche l’insula risulta iperattivata, questo stato alterato rispecchia un’intensa rappresentazione delle memorie del trauma quindi un’incapacità di trasformare la memoria implicita, che contiene gli stimoli senso-motori delle esperienze del trauma, in memoria dichiarativa esplicita.
La memoria traumatica
L’evento traumatico rende la persona incapace alla gestione degli stressors, che per intensità e imprevedibilità mettono in scacco la possibilità di elaborazione, gestione e contenimento dell’evento stesso.
Ogni evento incide non tanto sul nostro DNA, quanto sull’espressione genica, come un gene si esprime porta alla sintesi di una specifica proteina piuttosto che di un’altra.
Le proteine come i neurotrasmettitori sono alla base della modalità di interazione delle strutture che si trovano nel nostro sistema nervoso, a seconda di questa interazione potremmo avere taluni o altri comportamenti.
Secondo Freud alla base di ogni malattia mentale c’è una forma di memoria, nel caso del trauma la memoria è caratterizzata dall’essere:
- vivida, memorie estremamente presenti e persistenti
- intrusiva, appare improvvisamente nella coscienza
- attivante l’arousal, il sistema di allerta e attenzione
- egodistonica, l’io ha difficoltà nell’allontanarla (come per i pensieri ossessivo compulsivi)
- non aderente al principio di realtà, la persona non è certa che l’evento sia realmente accaduto
- non aderente all’identità, se l’evento è capitato, il soggetto non è sicuro sia capitato proprio a lui/lei

Psicologo clinico, Guida in pratiche Meditative, Facilitatore in Mindfulness (ric. IPHM), Master DCA (Disturbi del Comportamento Alimentare), Master in Sessuologia Clinica, Master in Linguaggi della Psiche, Conoscitore in psicosomatica



















